Bulīmijas ārstēšana
Bulīmija var izraisīt smagas un dzīvībai bīstamas medicīniskas komplikācijas, piemēram, elektrolītu līdzsvara traucējumus, sirds problēmas (no neregulāras sirdsdarbības līdz sirds mazspējai), zobu bojāšanos, smaganu slimības, gastroezofageālā refluksa un gremošanas problēmas.
Bulīmija parasti notiek vienlaikus ar depresijas un trauksmes traucējumiem. Tas var notikt vienlaikus ar vielu lietošanu un personības traucējumiem. Un pastāv paaugstināts pašnāvības risks.
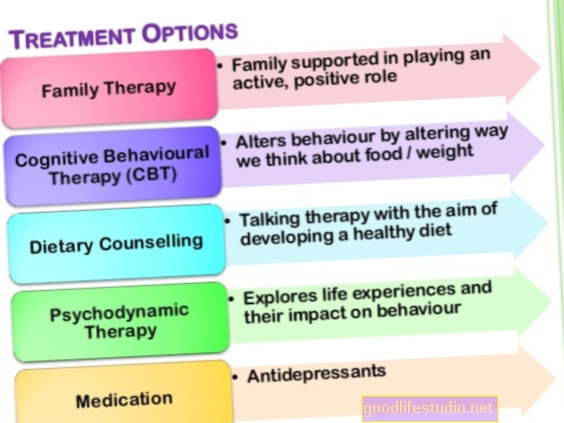
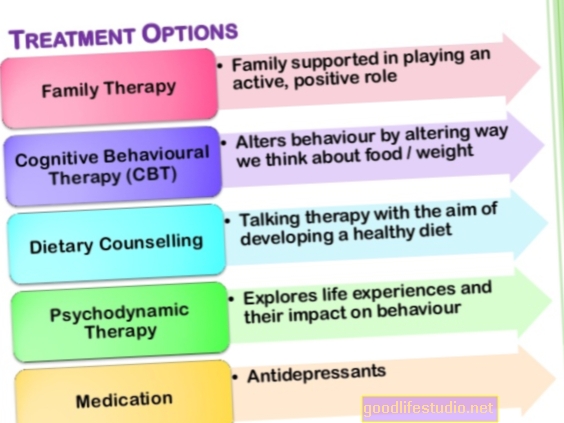
Lai arī bulīmija ir nopietna slimība, to var veiksmīgi ārstēt, un indivīdi pilnībā atveseļojas. Bērniem un pieaugušajiem izvēlēta ārstēšana ir psihoterapija. Medikamenti var būt noderīgi, taču tos nekad nedrīkst piedāvāt kā vienīgo iejaukšanos. Lai gan parasti priekšroka tiek dota ambulatorai ārstēšanai, dažiem cilvēkiem ar bulīmiju var būt nepieciešama intensīvāka iejaukšanās.
Psihoterapija
Psihoterapija ir bulīmijas ārstēšanas pamats. Bērniem un pusaudžiem ar bulīmiju ēšanas traucējumu ārstēšanas vadlīnijas un pētījumi iesaka izmantot ģimenes ārstēšanu pusaudžu bulīmijas nervozai (FBT-BN). Tas parasti ietver 18 līdz 20 sesijas 6 mēnešu laikā. FBT-BN vecāki ir nozīmīga ārstēšanas daļa. Terapeits palīdz vecākiem un bērnam izveidot sadarbības attiecības, lai izveidotu regulārus ēšanas paradumus un mazinātu kompensējošu uzvedību. Vēlākos FBT-BN posmos terapeits un vecāki attiecīgi atbalsta bērnu, lai izveidotu lielāku neatkarību. Pēdējā posmā terapeits koncentrējas uz visām bažām, kas vecākiem vai bērnam ir par ārstēšanas pārtraukšanu, kā arī izveido recidīvu profilakses plānu.
Ja FBT-BN nepalīdz vai vecāki nevēlas, lai viņiem būtu tik liela loma ārstēšanā, nākamais solis var būt individuāls CBT, kas īpaši pielāgots ēšanas traucējumiem pusaudžiem. Šāda veida CBT koncentrējas uz diētas samazināšanu, kā arī uz traucējumiem un domām, kas saistītas ar svaru un formu. Ārstēšana koncentrējas arī uz attīstības izaicinājumiem un ietver vairākas sesijas ar vecākiem.
Pieaugušajiem saskaņā ar lielāko daļu ēšanas traucējumu ārstēšanas vadlīniju un jaunākajiem pētījumiem uzlabota kognitīvās uzvedības terapija (CBT-E) ir vislabākais pierādījums bulīmijai. CBT-E tiek uzskatīta par pirmās izvēles ārstēšanu, un pētījumos tā pārspēj citas ārstēšanas metodes.
CBT-E parasti sastāv no 20 sesijām 20 nedēļu laikā, un sākotnējās sesijas parasti notiek divas reizes nedēļā. Tā ir ļoti individualizēta terapija, kas nozīmē, ka terapeits katram cilvēkam izveido īpašu ārstēšanu atkarībā no simptomiem. CBT-E ir četri posmi: Pirmajā posmā terapeits un klients iegūst izpratni par bulīmiju, stabilizē ēšanu un risina svara problēmas. Otrajā posmā terapeits koncentrējas uz "pārskatu" vai progresa pārskatīšanu un nākamā posma ārstēšanas izdomāšanu. Trešajā posmā terapeits koncentrējas uz procesiem, kas uztur slimību, kas parasti ietver diētas novēršanu, mazina bažas par formu un ēšanu, kā arī nodarbojas ar ikdienas notikumiem un noskaņojumu. Pēdējā posmā terapeits un klients koncentrējas uz neveiksmju novēršanu un pozitīvo izmaiņu saglabāšanu.
Lielākā daļa ārstēšanas vadlīniju arī iesaka starppersonu terapiju (IPT) kā alternatīvu CBT. Pētījumos, kas salīdzināja CBT ar IPT, tika atklāts, ka CBT mēdz rīkoties ātrāk, bet IPT to panāk un noved pie būtiskiem uzlabojumiem un ilgstošām, ilgstošām sekām.
IPT pamatā ir ideja, ka starppersonu problēmas izraisa zemu pašvērtējumu, negatīvu noskaņojumu un trauksmi, kas indivīdiem liek pārmērīgi ēst un iesaistīties citos ēšanas traucējumu simptomos. Tas kļūst par nebeidzamu ciklu, jo ēšanas traucējumu uzvedība var vēl vairāk salauzt attiecības un sociālo mijiedarbību un izraisīt simptomus. IPT ilgst apmēram 6 līdz 20 sesijas, un tai ir trīs fāzes.
Pirmajā fāzē terapeits un klients iegūst visaptverošu vēsturi par cilvēka attiecībām un simptomiem, kā arī to, kā tie ietekmē viens otru. Otrajā posmā terapeits un klients koncentrējas uz vienu problēmu jomu un uz ārstēšanas mērķiem (kuri tiek noteikti kopā). IPT ietver četras problemātiskās jomas: skumjas, starppersonu lomu strīdi, lomu maiņa un starppersonu deficīts. Piemēram, terapeits un klīnicists var koncentrēties uz konfliktu ar tuvu draugu un to, kā to atrisināt, vai koncentrēties uz pāreju uz koledžas sākšanu. Trešajā fāzē terapeiti un klienti apspriež ārstēšanas pārtraukšanu, pārskata progresu un nosaka, kā saglabāt šo progresu pēc terapijas.
Turklāt ir arī citas ārstēšanas metodes, kas, šķiet, ir daudzsološas attiecībā uz bulīmiju. Piemēram, dialektiskās uzvedības terapija (DBT) sākotnēji tika izstrādāta, lai ārstētu robežas personības traucējumus un hroniski pašnāvnieciskus cilvēkus. Pielāgojoties ēšanas traucējumiem, DBT koncentrējas uz iedzeršanas un attīrīšanas novēršanu un pilnvērtīgākas dzīves radīšanu. Tas māca indivīdiem veselīgas emocionālās regulēšanas prasmes un līdzsvarotu pieeju ēšanai, cita starpā.
Vēl viena daudzsološa iejaukšanās ir integratīvā kognitīvi-afektīvā terapija (ICAT), kas ietver 21 sesiju un septiņus galvenos mērķus. Piemēram, cilvēki ar bulīmiju iemācās atpazīt un panest dažādus emocionālos stāvokļus; pieņemt regulāru ēšanas režīmu; iesaistīties problēmu risināšanā un sevis nomierinošā uzvedībā, ja viņiem ir traucējumu uzvedības risks; izkopt sevis pieņemšanu; un pārvaldīt ēšanas traucējumus un uzvedību pēc ārstēšanas.
Zāles
Fluoksetīns (Prozac), selektīvs serotonīna atpakaļsaistes inhibitors (SSRI), ir vienīgais ASV Pārtikas un zāļu pārvaldes apstiprināts medikaments bulīmijas ārstēšanai. Apstiprinājums galvenokārt balstījās uz diviem lieliem klīniskiem pētījumiem, kuros tika atklāts, ka fluoksetīns mazina pārēšanās un vemšanu. Šķiet, ka 60 līdz 80 mg fluoksetīna devas ir efektīvākas nekā zemākas devas. Tomēr daži cilvēki ar bulīmiju, iespējams, nespēj panest lielāku devu, tāpēc ārsti parasti sāk zāles ar 20 mg un pakāpeniski palielina devu, ja zāles nedarbojas.
Fluoksetīna biežas blakusparādības ir bezmiegs, galvassāpes, reibonis, miegainība, sausa mute, svīšana un kuņģa darbības traucējumi.
Citi SSRI tiek uzskatīti par otrās līnijas ārstēšanu, taču ir daži piesardzības pasākumi. Saskaņā ar 2019. gada rakstu par ēšanas traucējumu farmakoloģisko ārstēšanu, pastāv zināmas bažas par pagarinātu QTc personām, kuras lieto lielas citaloprāma (Celexa) devas. Arī šoreiz, visticamāk, cilvēkiem ar bulīmiju būs nepieciešamas lielas devas. (Neparasti ilgs QT intervāls ir saistīts ar paaugstinātu patoloģisku sirds ritmu attīstības risku.) Tas ierobežo citaloprāma un, iespējams, escitaloprama (Lexapro) lietošanu.
Ir svarīgi nekad pēkšņi pārtraukt SSRI lietošanu, jo tas var izraisīt pārtraukšanas sindromu, ko daži speciālisti dēvē par atsaukšanu. Tas var ietvert gripai līdzīgus simptomus, reiboni un bezmiegu. Tā vietā ir svarīgi, lai ārsts palīdzētu jums lēnām un pakāpeniski samazināt zāļu devu (un pat tad šie simptomi joprojām var rasties).
Medikamentu pētījumi pusaudžiem ir bijuši ļoti ierobežoti. Tikai vienā nelielā, atklātā pētījumā 2003. gadā tika apskatīta fluoksetīna efektivitāte 10 pusaudžiem ar bulīmiju. Tā atklāja, ka fluoksetīns bija efektīvs un labi panesams. Tomēr šis pētījums nav atkārtots, un nav veikti placebo kontrolēti pētījumi. Pašnāvības risks var būt lielāks, lietojot SSRI jaunākās populācijās, tāpēc ārstiem ir kritiski apspriest šos riskus ar klientiem un ģimenēm, kā arī rūpīgi uzraudzīt klientus, kuriem parakstīts SSRI.
Turklāt bulīmijas ārstēšanā pieaugušajiem ir daudz pētījumu par tricikliskiem antidepresantiem (TCA). Labākais bulīmijas TCA var būt desipramīns (Norpramīns), jo tam ir mazāka ietekme uz sirdi, sedācija un antiholīnerģiskas blakusparādības (piemēram, sausa mute, neskaidra redze, aizcietējums, vieglprātība, urīna aizture). Vecākas ārstēšanas vadlīnijas no ASV (2006) neiesaka izmantot TCA kā sākotnējo ārstēšanu, savukārt Pasaules Bioloģiskās psihiatrijas biedrību federācijas 2011. gada vadlīnijas iesaka TCA.
Zāles var būt noderīgas, taču tās nekad nedrīkst parakstīt kā vienīgo bulīmijas ārstēšanu. Drīzāk tam jāpievieno terapija.
Lēmumam par zāļu lietošanu jāpieņem kopīgs lēmums. Ir ļoti svarīgi apspriest ar ārstu visas iespējamās bažas, tostarp iespējamās blakusparādības un pārtraukšanas sindromu (ar SSRI).
Hospitalizācija un citas iejaukšanās
Ambulatorā ārstēšana ir pirmās izvēles ārstēšana. Tomēr, ja ambulatorā ārstēšana nedarbojas, persona ir pašnāvnieciska, ēšanas traucējumu pasliktināšanās vai medicīniskas komplikācijas, var būt nepieciešama intensīvāka iejaukšanās.
Intensīvas iejaukšanās iespējas ir dažādas, un lēmums jāpieņem individuāli. Parasti specifiskā iejaukšanās ir atkarīga no smaguma pakāpes, medicīniskā stāvokļa, ārstēšanas motivācijas, ārstēšanas vēstures, līdzās sastopamiem apstākļiem un apdrošināšanas seguma.
Dažiem indivīdiem, kuriem ir bulīmija, uzturēšanās ēšanas traucējumu aprūpes centrā varētu būt pareizā izvēle. Šādās iestādēs parasti ietilpst plašs speciālistu loks - psihologi, ārsti un uztura speciālisti - un ārstēšanās - individuālā terapija, grupu terapija un ģimenes terapija. Personas uzturas centrā visu diennakti un katru dienu ēd uzraudzītas maltītes.
Kad bulīmijas slimnieks ir smagi slims vai viņam ir citas nopietnas medicīniskas problēmas, var būt nepieciešama īsa stacionāra hospitalizācija, lai palīdzētu viņiem stabilizēties. Ja iespējams, vislabāk ir palikt nodaļā, kas specializējas ēšanas traucējumu ārstēšanā.
Kad to uzskata par drošu, persona sāk apmeklēt ambulatoro ārstēšanu. Tas var būt daļēja hospitalizācija (PHP) vai intensīva ambulatorā ārstēšana (IOP). PHP var būt piemērots personām, kuras ir medicīniski stabilas, bet kurām tomēr ir nepieciešama struktūra un atbalsts, lai neiedarbotos ēšanas traucējumu uzvedībā. Parasti tas nozīmē iet uz ēšanas traucējumu centru apmēram 6 līdz 10 stundas dienā, 3 līdz 7 dienas nedēļā; dažādu terapiju apmeklēšana, piemēram, individuālā un grupu terapija; un ēd lielāko daļu maltīšu tur, bet guļ mājās. IOP ietver ārstēšanās programmas, kas ietver arī dažādas terapijas, apmeklēšanu vairākas stundas dienā, 3 līdz 5 dienas nedēļā, un tur jāēd viena ēdienreize.
Pašpalīdzības stratēģijas
Vērsieties pie cienījamiem resursiem. Piemēram, jūs varētu apskatīt grāmatas Pārvarot jūsu ēšanas traucējumus un Kad jūsu pusaudzim ir ēšanas traucējumi. Izvēloties resursu, ir ļoti svarīgi pārliecināties, ka tajā nav ieteicams ievērot diētu vai zaudēt svaru, jo iesaistīšanās kādā no tiem izraisa un saglabā bulīmisko uzvedību. (Vēl viens atslēgvārds, no kura jāatturas, ir “svara regulēšana”.) Šajā psihiskā centra rakstā ēšanas traucējumu eksperte Dženifera Rollina dalās, kāpēc solīt svara zaudēšanu klientiem ir neētiski. Arī Rollins šajā podkāstā un šajā koplieto vairāk.
Iemācieties efektīvi tikt galā ar emocijām. Nespēja sēdēt ar neērtām emocijām var izraisīt ēšanas traucējumu uzvedību. Par laimi, emociju apstrāde ir prasme, ko ikviens var iemācīties, praktizēt un apgūt. Jūs varētu sākt, izlasot dažus rakstus (piemēram, kā sēdēt ar sāpīgām emocijām) vai grāmatas par emocijām (piemēram, Emocionālās vētras nomierināšana).
Pārraugiet savu multividi. Kaut arī plašsaziņas līdzekļi neizraisa ēšanas traucējumus, tas var sarežģīt atveseļošanos un padziļināt vēlmi diēt un zaudēt svaru. Pievērsiet uzmanību cilvēkiem, kuriem sekojat sociālajos tīklos, skatītajām pārraidēm, lasītajiem žurnāliem un cita veida informācijai, ko patērējat. Nesekojiet personām, kuras reklamē detoksikācijas, diētas, “maltīšu plānus” un vispār slavē skatīšanos noteiktā veidā. Tā vietā sekojiet indivīdiem, kuri izmanto pretdievu pieeju un ir Veselības proporcijas visos izmēros.
Amerikas Psihiatru asociācija. (2013). Psihisko traucējumu diagnostiskā un statistiskā rokasgrāmata (5. izdev.). Ārlingtons, VA: American Psychiatric Publishing.
Andersons, L. K., Reilija, E. E., Berners, L., Vierenga, E. E., Džonss, M. D., Brauns, T. A.,…. Kušaks, A. (2017). Ēšanas traucējumu ārstēšana augstākā līmeņa aprūpē: pārskats un izaicinājumi. Pašreizējie psihiatrijas ziņojumi, 19, 48, 1. – 9. DOI: 10.1007 / s11920-017-0796-4.
Vārna, S.J. (2019). Ēšanas traucējumu farmakoloģiskā ārstēšana. Ziemeļamerikas psihiatriskās klīnikas, 42, 253-262. DOI: 10.1016 / j.psc.2019.01.007.
Gorrell, S., Le Grange, D. (2019). Atjauninājums par pusaudžu bulīmijas nervosa ārstēšanu. Ziemeļamerikas psihiatriskās klīnikas, 42, 2, 193. – 204. DOI: https://doi.org/10.1016/j.chc.2019.05.002.
Hilberts, A., Hoeks, H. W., Šmits, R. (2017). Uz pierādījumiem balstītas klīniskās vadlīnijas ēšanas traucējumiem: starptautisks salīdzinājums. Pašreizējais viedoklis psihiatrijā, 30, 423-437. DOI: 10.1097 / YCO.0000000000000360.
Karams, A. M., Fitzsimmons-Craft, E. E., Tanofskis-Krafs, M., Vilflijs, D. E. (2019). Starppersonu psihoterapija un ēšanas traucējumu ārstēšana. Ziemeļamerikas psihiatriskās klīnikas, 42, 205-218. DOI: 10.1016 / j.psc.2019.01.003.
Kotlers L., Devlins M. J., Deiviss M., Volšs, BT. (2003). Fluoksetīna atklāts izmēģinājums pusaudžiem ar nervozu bulīmiju. Bērnu pusaudžu psihofarmakoloģijas žurnāls, 13, 3, 329. – 35. DOI: 10.1089 / 104454603322572660.
Nacionālais veselības un aprūpes izcilības institūts (NICE). (2017). Ēšanas traucējumi: atpazīšana un ārstēšana. Iegūts vietnē nice.org.uk/guidance/ng69.
Pisetsky, E. M., Schaefer, L. M., Wonderlich, S. A., Peterson, CB (2019). Jaunās psiholoģiskās ārstēšanas metodes ēšanas traucējumu gadījumā. Ziemeļamerikas psihiatriskās klīnikas, 42, 219.-229. DOI: 10.1016 / j.psc.2019.01.005.
Vade, T. D. (2019). Jaunākie bulimia nervosa pētījumi. Ziemeļamerikas psihiatriskās klīnikas, 42, 21-32. DOI: 10.1016 / j.psc.2018.10.002.